06高血糖的药物治疗
1)在治疗前应评估胰岛功能,同时根据患者治疗时的血糖水平,以HbA1c检测值为参考依据,制定治疗方案(B,Ⅰ)。
2)选择降糖药物需关注心脑血管病变、肾脏功能、低血糖风险、对体重的影响、成本、副作用风险和患者医保承受能力,制定更多获益的个体化降糖治疗方案(A,Ⅰ)。
3)选择简化、易操作、低血糖风险小的用药模式能提高依从性(B,Ⅰ)。
4)二甲双胍是首选用药(无年龄限制),且可长期应用(除外严重肾功能不全)(A,Ⅰ)。
5)生活方式管理和二甲双胍治疗基础上,HbA1c>7.5%,较早开始降糖药物联合治疗在维持血糖长期满意控制上效果更优(A,Ⅰ)。
6)合并动脉粥样硬化性心血管疾病(ASCVD)或高风险因素、肾脏疾病或心力衰竭时,根据患者个体情况优先选择SGLT-2i或GLP-1RA(A,Ⅰ)。
7)在生活方式和口服降糖药联合治疗的基础上,若血糖仍未达到控制目标,应开始胰岛素治疗,建议首选基础胰岛素(A,Ⅰ)。
8)伴存高血糖(HbA1c>9.5%,FPG>12mmol/L)、合并感染或急性并发症、处于手术或应激状态等特殊情况时建议采用多次胰岛素注射(强化治疗)或持续皮下胰岛素输注(CSII)方法(A,Ⅰ)。
图2 老年糖尿病降血糖药物治疗路径
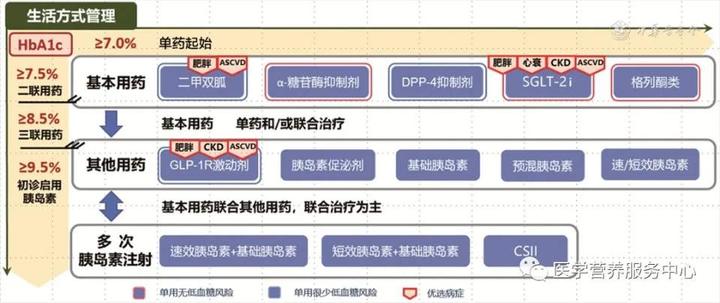
注:HbA1c为糖化血红蛋白;ASCVD为动脉粥样硬化性心血管疾病;DPP-4为二肽基肽酶4;CKD为慢性肾脏疾病;SGLT-2i为钠-葡萄糖共转运蛋白2抑制剂;GLP-1RA胰高糖素样肽1受体;CSII为持续皮下胰岛素注射07 心血管危险因素的综合防治
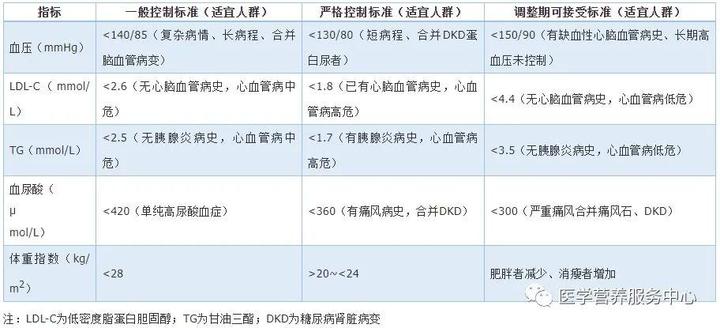
1)一般情况下,老年糖尿病合并高血压的血压控制目标为<140/85 mmHg(1 mmHg=0.133 kPa),已有糖尿病肾脏病变(DKD)或合并肾损伤者血压控制标准调整到<130/80 mmHg,但血压不宜低于110/60 mmHg,有脑梗死、长期血压控制不良的老年患者血压<150/80 mmHg即可(A,Ⅰ)。
2)血管紧张素Ⅱ受体拮抗剂(ARB)或血管紧张素转换酶抑制剂(ACEI)类降压药是老年糖尿病患者首选和基础用降压药(A,Ⅰ)。
3)老年糖尿病患者血脂异常重点关注低密度脂蛋白胆固醇(LDL-C),应使用他汀类调脂药物按心血管危险分层控制在要求范围内(A,Ⅰ)。
4)控制高尿酸血症是老年糖尿病患者重要的管理目标之一。单纯糖尿病合并高尿酸血症,血尿酸控制在正常(<420 μmol/L)即可,如合并心血管和肾脏病变,血尿酸需降至<360 μmol/L(对于有痛风发作的患者,血尿酸<300 μmol/L)(A,Ⅰ)。
5)控制心血管危险因素,还需注意体重管理、纠正高同型半胱氨酸血症、安全应用抗血小板聚集药物(A,Ⅰ)。
6)老年糖尿病患者面临多疾病药物治疗,需关注药物间相互作用,降低多重用药风险(A,Ⅰ)。
图3 老年糖尿病患者高血压及其他代谢异常的控制标准
08糖尿病急性并发症
1)老年糖尿病患者需尽可能控制血糖在可接受范围之内,避免发生糖尿病酮症酸中毒(DKA)和糖尿病高血糖高渗状态(HHS)(A,Ⅰ)。
2)补液是DKA及HHS的首要治疗措施,推荐首选0.9%氯化钠注射液。原则上先快后慢,随后的补液速度需根据患者脱水程度、电解质水平、尿量及心肾功能等调整(A,Ⅰ)。
3)DKA和HHS患者与补液同时开始胰岛素治疗,推荐采用连续静脉输注0.1 U·kg-1·d-1;以后根据每小时血糖变化情况调整胰岛素输注量(A,Ⅰ),老年糖尿病患者救治中不推荐首剂静脉注射胰岛素(C,Ⅱb)。
4)DKA患者在血钾<5.2 mmol/L并有足够尿量(>40 ml/h)时即开始静脉补钾(B,Ⅱa)。
5)DKA患者合并有严重酸中毒(pH<7.0)需适当静脉补充碳酸氢钠注射液(B,Ⅱa)。
6)HHS患者静脉补液首选0.9%氯化钠注射液,有条件者可经口补充温开水,当血糖下降至16.7 mmol/L时,开始静脉补充 5%含糖注射液(B,Ⅱa)。
7)DKA和HHS治疗过程中需避免发生严重低血糖和低钾血症(B,Ⅰ)。
09糖尿病慢性并发症
一、糖尿病大血管病变
(1)老年糖尿病合并心血管疾病(CVD)的综合管理:
1)伴发高血压、高LDL-C血症者可加重CVD的发生和发展(A,Ⅰ)。
2)应每年评估CVD的风险因素(B,Ⅰ)。
3)多因素综合优质管理(控制“四高”及抗血小板聚集治疗)可显著改善CVD和死亡风险(A,Ⅰ)。
4)伴有多支冠状动脉(冠脉)病变者,可出现无症状心肌梗死、非典型心力衰竭、心源性猝死等严重心血管事件(B,Ⅰ)。
5)合并ASCCVD者,或无禁忌证时优先选择联合GLP-1RA、SGLT-2i类降糖药(A,Ⅰ)。
(2)老年糖尿病合并脑血管病的综合防治:
1)确诊糖尿病的老年患者均需对脑血管病变的风险因素进行评估(A,Ⅰ)。
2)脑梗死的一级预防包括生活方式管理和戒烟,控制血压、血糖、LDL-C在理想水平(A,Ⅰ)。
3)脑梗死二级预防,LDL-C需控制在<1.8 mmol/L。血压不宜控制过严,<150/85 mmHg亦为可接受标准,待病情稳定后逐步调整血压到<140/80 mmHg(A,Ⅰ)。
4)在饮食管理的基础上,单药或联合两种以上非胰岛素促泌剂治疗的老年患者,力争HbA1c<7.0%,需胰岛素或胰岛素促泌剂治疗的患者,有低血糖风险,血糖控制标准需酌情放宽,HbA1c<8.5%为可接受标准,餐后或随机血糖应<13.9 mmol/L。尤其要避免发生HHS,加重或诱发再次脑梗死(A,Ⅰ)。
二、糖尿病微血管病变
1. DKD与CKD:
1)推荐所有患者每年至少进行一次尿白蛋白/肌酐比值(UACR)和eGFR评估,以指导DKD的诊断及治疗(B,Ⅰ)。
2)有效的降糖治疗、血压控制可延缓DKD的发生和进展(A,Ⅰ)。
3)老年DKD患者,需根据其个体化治疗原则,优先选择肾素-血管紧张素系统(RAS)阻断剂、SGLT-2i或GLP-1RA治疗,以改善患者的肾脏结局(A,Ⅰ)。
4)DKD患者需注意生活方式干预,合理控制蛋白摄入量,目前对非透析患者推荐约0.8 g·kg-1·d-1优质蛋白摄入,合并低蛋白血症的患者蛋白摄入可适当放宽(B,Ⅰ)。
2. 糖尿病视网膜病变(DR)与失明:
1)每年进行综合性眼检查,及时发现病变,及早开始治疗(B,Ⅰ)。
2)良好地控制血糖、血压和血脂可预防或延缓DR的进展(A,Ⅰ)。
3)对出现黄斑水肿、中度及以上的非增殖性DR患者,应由有相关知识和经验的眼科医生进一步管理(A,Ⅰ)。
3. 糖尿病周围神经病变(DPN):
1)确诊糖尿病时应进行DPN的筛查,之后每年筛查一次(A,Ⅰ)。
2)远端末梢神经病变和自主神经病变的筛查与早期管理对患者的预后有益(B,Ⅰ)。
3)急性痛性神经病变和慢性远端神经病变伴痛刺觉异常的预后不同,需注意鉴别,对症治疗(B,Ⅱa)。
4)合并颅神经、脊神经根病变应积极治疗,多能缓解症状(B,Ⅱa)。
5)良好控制血糖和各项代谢异常可以延缓DPN的进展(B,Ⅰ)。
6)糖尿病足病
7)发生糖尿病足警示患者有致死、致残的高风险(A,Ⅰ)。
8)全面控制危险因素、早筛查早治疗糖尿病外周血管和神经病变是预防糖尿病足病发生的重要环节(A,Ⅰ)。
9)老年糖尿病患者需注意日常足部护理,出现足部皮肤破损及时处置,降低感染率(A,Ⅰ)。
10)旦足部感染发展至溃疡、坏疽,需按具体分类对应处置,改善全身营养状态、控制血糖、有效抗感染、改善血循环(血运重建)综合治疗(A,Ⅰ)。

 浙公网安备 33010902000463号
浙公网安备 33010902000463号



